गुदा कैंसर
गुदा
गुदा पाचन तंत्र का सबसे निचला हिस्सा है. पाचन तंत्र में मुंह, ग्रासनली, पेट, छोटी आंत, बड़ी आंत, मलाशय और गुदा पर समापन शामिल होता है. गुदा को गुदा नलिका और गुदा मार्जिन में विभाजित किया जा सकता है. गुदा मार्जिन गुदा की सबसे बाहरी सीमा है और इसे बाहर से देखा जाता है. गुदा नलिका का ऊपरी हिस्सा मलाशय से जुड़ता है.
गुदा का कार्य शरीर द्वारा मल को समाप्त करने और उस कार्य के तंत्र को नियंत्रित करने की अनुमति देना है.

गुदा कैंसर
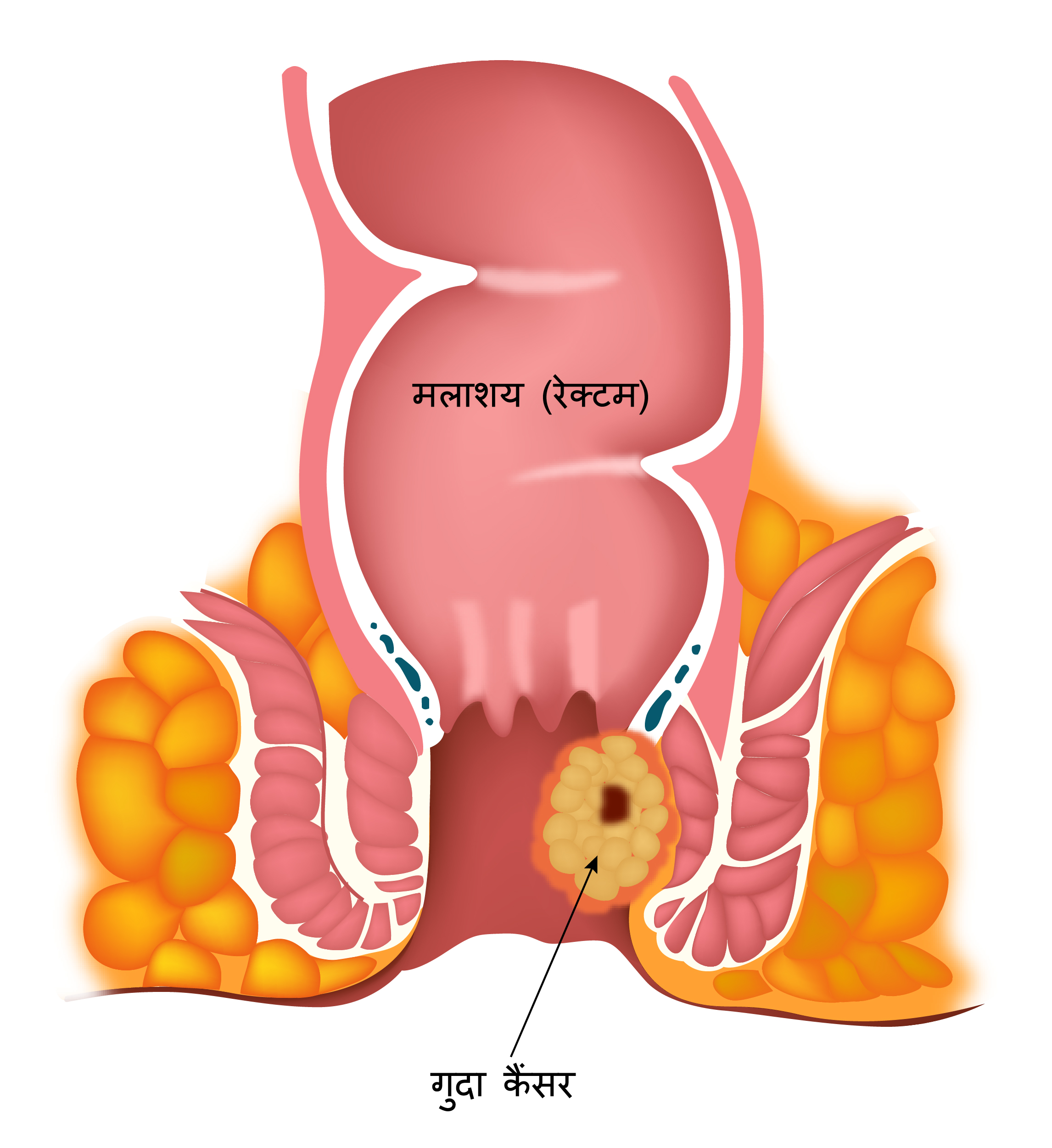
गुदा से उत्पन्न होने वाले कैंसर को गुदा कैंसर कहा जाता है. गुदा कैंसर आमतौर पर एक स्क्वैमस सेल कार्सिनोमा है और सभी गुदा कैंसर का लगभग 95% बनाता है. गुदा कैंसर के अन्य प्रकार में एडेनोकार्सिनोमा, बेसालॉइड कार्सिनोमा और गुदा के आसपास विकसित होने वाले त्वचा कैंसर जैसे कि मेलेनोमा और बेसल सेल कार्सिनोमा शामिली हैं. गुदा कैंसर महिलाओं की तुलना में पुरुषों में अधिक आम है.
ग्लोबोकन डेटा 2018 के अनुसार, भारत में 2018 में 4895 नए गुदा कैंसर का निदान किया गया था, जो सभी प्रकार के कैंसरों का 0.04% है.
गुदा इंट्राएपिथेलियल नियोप्लासिया (एआईएन)
गुदा इंट्राएपिथेलियल नियोप्लासिया या एआईएन, जैसाकि इसे कहा जाता है, एक पूर्व कैंसर की स्थिति है, जो कि कई वर्षों में गुदा कैंसर में विकसित हो सकती है. एचपीवी या ह्यूमन पैपिलोमा वायरस से संक्रमण एआईएन और गुदा कैंसर का सबसे आम कारण है. एआईएन के विकास के अन्य जोखिम कारकों में कई यौन साथी, गुदा संभोग, एचआईवी संक्रमण, जननांग प्रणाली के आसपास मस्सा (वार्ट) की उपस्थिति और धूम्रपान शामिल हैं.
एआईएन कोई भी लक्षण बिल्कुल ही उत्पन्न नहीं करता है, लेकिन गुदा से खुजली, निर्वहन, रक्तस्राव हो सकता है.
एआईएन की शंका होने पर निदान की पुष्टि करने के लिए क्षेत्र की बायोप्सी ली जाती है.. कभी-कभी, एआईएन को देखा जाता है जब गुदा कैंसर का निदान संदिग्ध होता है. जब एआईएन का निदान किया जाता है, तो इसे एआईएन द्वारा क्षेत्र में व्याप्ति की मात्रा के आधार पर एआईएन 1, एआईएन 2 या एआईएन 3 नाम दिया जाता है.
एआईएन का उपचार गुदा के आसपास मौजूद बीमारी की सीमा पर निर्भर करता है. उपचार के विकल्प में स्थानीय क्रीम, अवरक्त विकिरण, सर्जरी से निकालना या प्रतिरक्षा मॉड्यूलेशन उपचार शामिल हैं.
एआईएन के लिए रोकथाम रणनीतियों में एचपीवी के लिए टीकाकरण शामिल है और कैंसर की रोकथाम खंड में इस पर चर्चा की गई है.
एचपीवी संक्रमण
एचपीवी या ह्यूमन पैपिलोमा वायरस से संक्रमण गुदा कैंसर के विकास के लिए एक जोखिम कारक है. एचपीवी गुदा कैंसर वाले 90% मरीजों में मौजूद है. एचपीवी संक्रमण यौन संपर्क के माध्यम से एक व्यक्ति से दूसरे में फैलता है. यह अन्य कैंसर जैसे कि सर्वाइकल, भग और योनि कैंसर के लिए एक जोखिम कारक है. एचपीवी संक्रमण आम है और केवल एचपीवी संक्रमण वाले मरीजों के एक छोटे से अनुपात में कैंसर उत्पन्न होता है.
घटती प्रतिरक्षा स्थिति
एचआईवी / एड्स जैसे संक्रमण के कारण कम प्रतिरक्षा स्थिति वाले मरीजों में गुदा कैंसर के उत्पन्न होने का खतरा बढ़ जाता है. दवाओं के कारण प्रतिरक्षा प्रणाली में कमी का भी खतरा होता है.
सेक्स
गुदा मैथुन करने से गुदा कैंसर उत्पन्न होने का खतरा बढ़ जाता है. यह एचपीवी संक्रमण होने के बढ़ते जोखिम के कारण है. कई यौन साथी होने से भी जोखिम बढ़ जाता है.
धूम्रपान
धूम्रपान करने से गुदा कैंसर होने का खतरा बढ़ जाता है और निदान के बाद धूम्रपान को रोकना धूम्रपान को जारी रखने की तुलना में बेहतर परिणाम देता है.
आयु
जैसा कि कई कैंसर के मामले में होता है, आयु के साथ गुदा कैंसर विकसित होने का खतरा बढ़ता है.
गुदा इंट्राएपिथेलियल नियोप्लासिया (एआईएन)
एआईएन जैसी पूर्व कैंसर जैसी स्थिति होने पर गुदा कैंसर विकसित होने का खतरा बढ़ जाता है. एआईएन के बारे में अधिक विवरण एक अलग खंड में दिया गया है.
गुदा कैंसर निम्नलिखित लक्षण उत्पन्न कर सकता है
रक्तस्राव
टट्टी करते समय रक्तस्राव गुदा कैंसर का एक लक्षण हो सकता है. यह रक्तस्राव दर्दनाक या दर्द रहित हो सकता है. यदि रक्तस्राव होता है, तो डॉक्टर को दिखाना आवश्यक होता है. सभी रक्तस्राव कैंसर के कारण नहीं होते हैं और यह सामान्य कारणों जैसे कि बवासीर आदि के कारण होता है, लेकिन इसकी जाँच कराना महत्वपूर्ण है.
गुदा क्षेत्र में खुजली
गुदा के आसपास लगातार खुजली गुदा कैंसर का एक लक्षण हो सकता है. पुन: , यह कई कारणों से हो सकता है, लेकिन लक्षणों के बने रहने पर जांच करवाना जरूरी होता है.
दर्द
गुदा क्षेत्र में या निचले पेट में दर्द भी गुदा कैंसर का लक्षण हो सकता है.
गुदा में गांठ या मैस का अनुभव
गुदा या मलाशय में या उसके आसपास गांठ या मैस का अनुभव गुदा कैंसर का लक्षण हो सकता है.
गुदा कैंसर का संदेह होने पर निम्नलिखित जॉंच/परीक्षण किए जाते हैं:
नैदानिक जॉंच और बायोप्सी
गुदा कैंसर के संदेह वाले क्षेत्र की डॉक्टर द्वारा पूर्ण जॉंच गुदा के चारों ओर कैंसर के फैलाव की सीमा का निर्धारण कर सकती है. कभी-कभी, एनेस्थेसिया के तहत जॉंच की जाती है ताकि डॉक्टर बिना किसी दर्द के मरीज की पूरी तरह से जांच कर सके. संदिग्ध क्षेत्र की बायोप्सी गुदा कैंसर के निदान की पुष्टि या खंडन करने के लिए की जाती है.
ऊरु-मूल (ग्रॉइन) में बढ़े हुए लसीका पर्व (लिम्फ नोड्स) वाले रोगियों में, नोड्स में गुदा कैंसर के फैलाव की जांच करने के लिए इन बढ़े हुए नोडो का एक एफएनए किया जाता है.
सीटी स्कैन
गुदा से छाती, पेट और श्रोणि के क्षेत्रों में कैंसर के फैलाव की जॉंच करने के लिए इन क्षेत्रों का सीटी स्कैन किया जा सकता है.
एमआरआई स्कैन
मुख्य रूप से गुदा के आसपास स्थानीय स्तर पर कैंसर के फैलाव को अधिक विस्तार से देखने के लिए एमआरआई स्कैन किया जाता है. यहां किया गया एमआरआई स्कैन आमतौर पर श्रोणि (पेल्विस) का एमआरआई होता है.
पीईटी-सीटी स्कैन
पीईटी-सीटी स्कैन गुदा कैंसर के अपने मूल स्थान से शरीर के अन्य भागों में फैलाव का साक्ष्य देखने के लिए सबसे संवेदनशील स्कैन होता है. यदि यह स्कैन उपलब्ध है, तो यह इस स्थिति में पसंदीदा जांच है.
कैंसर के प्रबंधन की प्रक्रिया में कैंसर की स्टेजिंग एक महत्वपूर्ण कदम है. कैंसर का स्टेज कैंसर के लिए सबसे उपयुक्त उपचार निर्धारित करता है. स्टेज इलाज की संभावनाओं और मरीज की औसत उत्तरजीविता का अनुमान लगाने में भी सक्षम बनाता है.
गुदा कैंसर को टीएनएम स्टेजिंग और नंबर स्टेजिंग सिस्टम के साथ चरणबद्ध किया जाता है.
टीएनएम स्टेजिंग
प्राथमिक ट्यूमर (T)
| T0 | प्राथमिक ट्यूमर नहीं देखा |
| Tis | कार्सिनोमा इन सीटू( बोवेन की बीमारी, उच्च ग्रेड स्क्वैमस इंट्रापीथेलियल क्षति (एचएसआईएल), (गुदा इंट्रापीथेलियल नियोप्लासिया II-III (एआईएन II-III)) |
| T1 | 2 सेमी या इससे कम आकार का ट्यूमर |
| T2 | ट्यूमर आकार में 2 सेमी से अधिक लेकिन 5 सेमी से अधिक नहीं |
| T3 | 5 सेमी से अधिक आकार का ट्यूमर |
| T4 | किसी भी आकार का ट्यूमर आसन्न अंगों, जैसे, योनि, मूत्राशय, मूत्रमार्ग पर हमला करता है |
क्षेत्रीय लिम्फ नोड (N)
| N0 | कोई क्षेत्रीय लिम्फ नोड विक्षेप (मेटास्टेसिस) नहीं दिखाई दिया |
| N1 | पेरिअनिअल लिम्फ नोड्स में विक्षेप (मेटास्टेसिस) मौजूद है |
| N2 | एकतरफा आंतरिक श्रोणिफलक (इलियक) और / या वंक्षण लिम्फ नोड्स में विक्षेप (मेटास्टेसिस) |
| N3 | पेरिरेक्टल और वंक्षण लिम्फ नोड्स और / या द्विपक्षीय आंतरिक श्रोणिफलक (इलियक) और / या वंक्षण लिम्फ नोड्स में विक्षेप (मेटास्टेसिस) |
दूरस्थ विक्षेप (M)
| M0 | कोई दूरस्थ विक्षेप नहीं |
| M1 | दूरस्थ विक्षेप दिखाई दिया |
नंबर स्टेजिंग
स्टेज 1
स्टेज 1 गुदा कैंसर में, ट्यूमर 2 सेमी या उससे कम आकार का होता है और समीपवर्ती नोड्स या किसी भी संरचना में नहीं फैलता है.
स्टेज 2
स्टेज 2 गुदा कैंसर में, ट्यूमर आकार में 2 सेमी से बड़ा होता है, लेकिन किसी भी लिम्फ नोड्स या आसपास की संरचना में नहीं फैलता है.
स्टेज 3
स्टेज 3 गुदा कैंसर में कैंसर किसी भी आकार का होता है और श्रोणि (पेल्विस) या ऊरु-मूल (ग्रॉइन) क्षेत्र में लिम्फ नोड्स में फैला होता है. गुदा के आसपास की संरचनाओं में भी ट्यूमर का प्रसार हो सकता है.
स्टेज 4
कोई भी गुदा कैंसर जो श्रोणि (पेल्विस) या ऊरु-मूल (ग्रॉइन) क्षेत्र में लिम्फ नोड्स और आसपास की संरचनाओं से परे शरीर के अन्य हिस्सों में फैल गया है.
गुदा कैंसर (स्क्वैमस सेल कार्सिनोमा) के उपचार के विकल्पों में कीमो-रेडियोथेरेपी, सर्जरी, केवल रेडियोथेरेपी और केवल कीमोथेरेपी शामिल हैं.
कीमो-रेडियोथेरेपी
यह अब तक का सबसे आम और सबसे अच्छा विकल्प है जिसका उपयोग ऐसे गुदा कैंसर के इलाज के लिए किया जाता है जो मेटास्टेटिक नहीं है, अर्थात, कैंसर जो शरीर में दूरस्थ स्थानों तक नहीं फैला है.
इस विकल्प में, रेडियोथेरेपी में कीमोथेरेपी को जोड़ा जाता है जो उपचार का मुख्य घटक है. यह संयोजन नियंत्रण और इलाज का सबसे अच्छा अवसर प्रदान करता है. रेडियोथेरेपी 5-6 सप्ताह तक दिन में एक बार, सप्ताह में 5 दिन दी जाती है. इस सेटिंग में आमतौर पर इस्तेमाल की जाने वाली कीमोथेरेपी दवाओं में मितोमाइसिन और फ्लूरोरासिल शामिल हैं. उपचार के पहले और अंतिम सप्ताह में दवाएं दी जाती हैं. वैकल्पिक रूप से, सिस्प्लैटिन और कैपेसिटाबाइन का भी उपयोग किया जाता है. रेडियोथेरेपी गुदा और ऊरू-मूल (ग्रॉइन) सहित पूरी श्रोणि में दी जाती है.
इस उपचार के सामान्य साइड इफेक्ट्स में विशेष रूप से गुदा और ऊरू-मूल (ग्रॉइन) के आसपास त्वचा की लालिमा और खराश, थकावट, निम्न ब्लड काउंट और संक्रमण, दस्त और जलन का जोखिम शामिल होता है. कीमो-रेडियोथेरेपी के बाद कुछ मरीजों में मूत्रल्याग, आंत का खुलना और यौन स्वास्थ्य से संबंधित दीर्घकालिक साइड इफेक्ट्स मौजूद हो सकते हैं.
सर्जरी
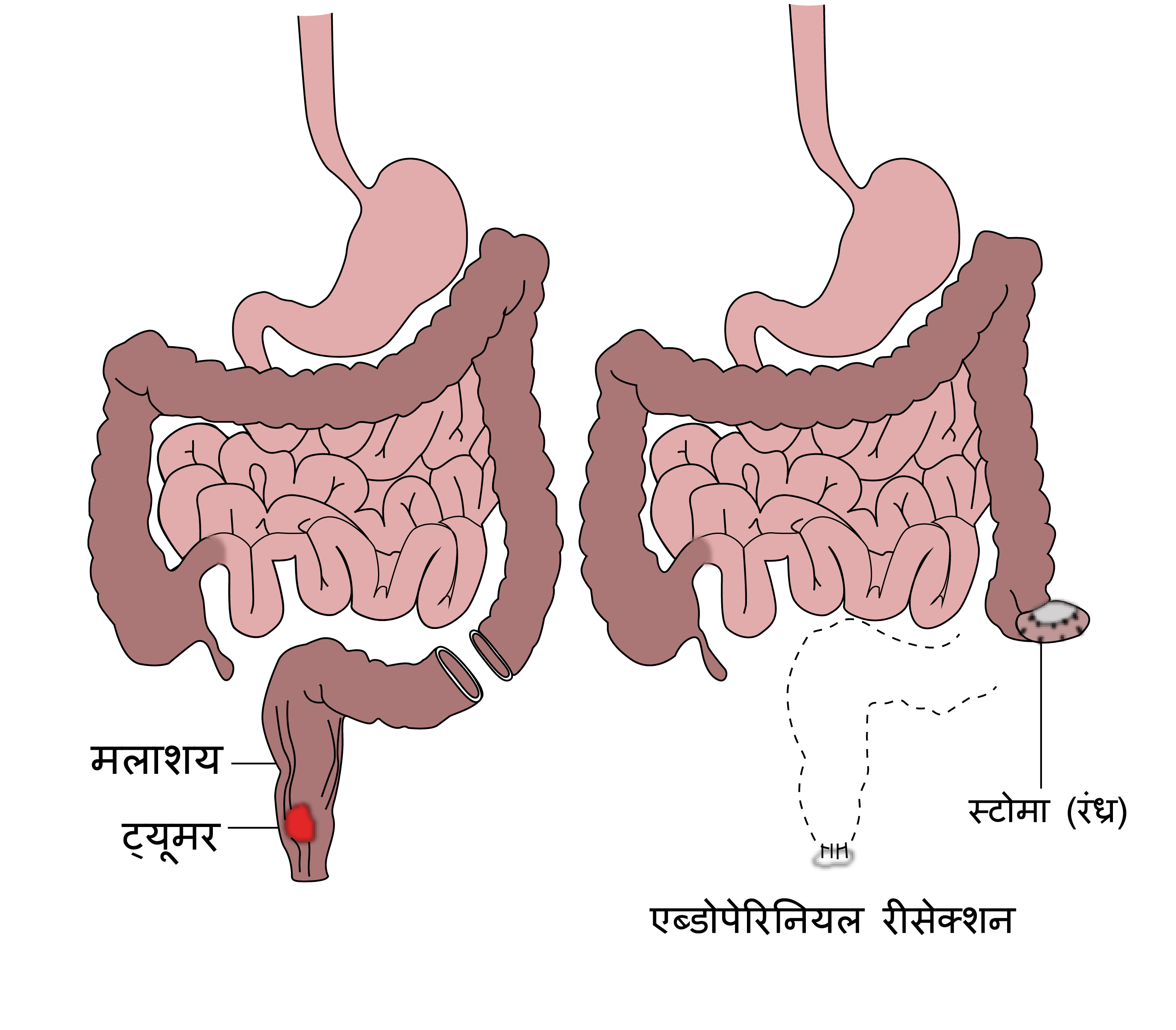
गुदा कैंसर को सर्जरी से हटाने (सर्जिकल रिमूवल) भी एक उपचार विकल्प है लेकिन आमतौर पर कीमोराडोथेरेपी की तुलना में कम उपयोग किया जाता है..सर्जिकल रिमूवल एक ऑपरेशन है जिसे एपी रिसेक्शन कहा जाता है जिसमें गुदा, मलाशय को निकालना और कोलोस्टॉमी (स्टोमा) का निर्माण शामिल होता है जो पेट में एक विभंग (ओपनिंग) होता है. विभंग के माध्यम से मल या टट्टी एक थैली में लाई जाती है. चूंकि कीमो-रेडियोथेरेपी में सर्जिकल रिमूवल की तरह ही कैंसर को ठीक करने के अवसर होते हैं और पहले विकल्प के बाद बैग की कोई आवश्यकता नहीं होती है, अत: इसे पसंद किया जाता है. सर्जरी पर विचार ऐसे मरीजों में किया जाता है जहां कीमो-रेडियोथेरेपी कैंसर से मरीज को ठीक करने में विफल रहती है. एपी का उच्छेदन या तो खुली प्रक्रिया या लेप्रोस्कोपिक प्रक्रिया के रूप में किया जा सकता है. जिन रोगियों में कीमोरेडियोथेरेपी की जानी होती है, लेकिन दर्द या रुकावट के कारण टट्टी करने में कठिनाई होती है, कीमोथेरेपी शुरू करने से पहले एक अस्थायी कोलोस्टॉमी किया जाता है.
रेडियोथेरेपी
खराब सामान्य स्वास्थ्य वाले रोगियों में जो कीमोथेरेपी और रेडियोथेरेपी को एक साथ बर्दाश्त नहीं कर सकते हैं, अकेले रेडियोथेरेपी उपचार के रूप में दी जाती है; इस प्रकार का उपचार कीमो-रेडियोथेरेपी की तुलना में इलाज प्राप्त करने की दृष्टि से घटिया है.
कीमोथेरपी
जिन मरीजों में श्रोणि (पेल्विस) क्षेत्र से शरीर के अन्य भागों में कैंसर का फैलाव है, उनमें उपचार तब इलाज के बजाय बीमारी को नियंत्रित करना होता है. यहां अकेले कीमोथेरेपी का उपयोग बीमारी को नियंत्रित करने और लक्षणों में सुधार लाने में मदद के लिए किया जाता है. इस तरह की सेटिंग में आम तौर पर इस्तेमाल की जाने वाली दवाओं में सिस्प्लैटिन, कार्बोप्लाटिन, डोसेटेक्सेल, पैक्लिटैक्सेल, डोक्सोरूबिसिन, मिटोमाइसिन, फ्लूरोरासिल, कैपेसिटाबाइन और इरिनोटेकन शामिल हैं. निवोलुमैब के साथ इम्यूनोथेरेपी पर भी विचार किया जा सकता है.





